Le mal de dos, entendu ici comme une douleur concernant le bas du dos (région lombaire, d’où le terme de lomb-algie) est un problème majeur de santé publique avec un impact économique et social majeur. Il est estimé que 84 % des gens auront au moins un épisode de lombalgie dans leur vie, que la lombalgie est la première cause d’arrêt de travail avant 45 ans et que la lombalgie chronique (définie comme durant plus de trois mois) représente 30 % des arrêts de travail de plus de 6 mois.
Comment un médecin raisonne-t-il sur le mal de dos ?
La lombalgie est un symptôme, une plainte propre au patient : « J’ai mal au dos ». Elle peut s’accompagner d’irradiations, à savoir des douleurs partant du dos et gagnant par exemple les fesses, les cuisses et les jambes (« sciatique » ou « cruralgie »).
Mais un symptôme n’est pas un diagnostic… Il existe en effet mille et une façons et mille et une raisons d’avoir mal au dos. Certains seront fortement contrariés par une douleur qui survient au 30e kilomètre d’une course à pied, tandis que d’autres ne pourront pas se mettre debout ou assis plus de quelques minutes.
Pour poser un diagnostic, le raisonnement médical est complexe. Il faut dans un premier temps rechercher, essentiellement par des questions, des éléments constituant des signes d’alerte d’une maladie grave (des « drapeaux rouges » dans le langage médical). Car le mal de dos peut être le point d’appel d’un problème plus global (cancer, infection) ou nécessiter des traitements spécifiques (fracture de vertèbre, maladie inflammatoire des articulations) ou urgents (paralysie nerveuse).
Lorsque ces éléments sont absents, on va parler de lombalgie « commune » – ce qui ne veut pas dire qu’elle est sans importance. Dans un second temps, elle va être analysée plus en détail pour tenter de localiser une structure anatomique qui serait en cause : nerf, disque, articulation, muscle…
Quand doit-on faire des examens d’imagerie ?
La bonne nouvelle est que la majorité des lombalgies communes s’améliorent rapidement ! C’est pour cette raison que les recommandations de la Haute Autorité de santé sont claires : il n’est pas nécessaire de réaliser d’examen pour une lombalgie qui dure moins de trois mois.
Par contre, lorsque la situation ne s’améliore pas malgré le temps qui passe et les traitements entrepris, par kinésithérapie et/ou par médicaments, il peut être utile de chercher si une structure anatomique précise pourrait être impliquée. Cela peut permettre de proposer un traitement ciblé, le plus souvent par radiologie interventionnelle – une sous-spécialité de la radiologie via laquelle un traitement local est réalisé par une ponction à l’aiguille ou une petite incision, en utilisant un moyen de guidage de radiologie (caméra à rayons X, scanner, échographie ou plus anecdotiquement IRM).
Est-ce à dire que l’imagerie médicale permet de savoir pourquoi on a mal ? On aurait tendance à le croire… mais en fait cela est vrai et faux à la fois ! Il faut tout d’abord rappeler une vérité fondamentale : aucun examen d’imagerie n’est capable de voir la douleur. La lombalgie est une sensation perçue par le sujet que l’on ne peut mesurer avec des instruments, aussi technologiques qu’ils soient.
[Plus de 85 000 lecteurs font confiance aux newsletters de The Conversation pour mieux comprendre les grands enjeux du monde. Abonnez-vous aujourd’hui]
L’exploration de la colonne en imagerie suit le même raisonnement que la démarche clinique. Avec deux questions principales :
- Le mal de dos est-il causé par une maladie générale ou par une maladie requérant un traitement urgent ? Métastase d’un cancer jusqu’ici inconnu, infection, rhumatisme inflammatoire, etc.
- Y a-t-il une anomalie connue pour causer des douleurs de dos (inflammation autour d’une articulation ou nerf pincé) ET qui est reliée aux symptômes ? Ce second point est le plus important, et ce travail doit être mené par le médecin demandeur comme par le radiologue.
Quand les anomalies n’entraînent pas de symptômes
La normalité en imagerie est définie selon des règles précises pour chaque élément de l’anatomie (disque, vertèbre, nerfs…). Or, ce qui est décrit comme une « lésion » ou une « anomalie » se rencontre souvent chez des sujets qui ne se plaignent de rien ! Par exemple, les lésions d’arthrose sont le plus souvent indolores.
L’étude la plus célèbre dans ce domaine a compilé des données de plus de 3110 sujets sans douleur du dos… et s’est intéressé aux « anomalies » identifiées en IRM. Par exemple, 24 % des sujets de 20 à 30 ans présentent au moins un disque pincé, et 67 % des sujets de 60 à 70 ans ; 33 % des sujets de 40 à 50 ans ont, eux, au moins une hernie discale !
https://twitter.com/InfoPhysioPT/status/1108136797366878211?ref_src=twsrc%5Etfw%7Ctwcamp%5Etweetembed%7Ctwterm%5E1108136797366878211%7Ctwgr%5Ed1761368d1ef0c82191d3e42f4cee12cb25febd6%7Ctwcon%5Es1_c10&ref_url=https%3A%2F%2Ftheconversation.com%2Fque-montre-vraiment-limagerie-medicale-en-cas-de-mal-de-dos-208799
La hernie discale a ainsi un « succès fou »… C’est sans conteste l’anomalie la plus célèbre de la colonne lombaire, et un excellent exemple du propos précédent. Échange classique lors d’une consultation : « Vous avez mal au dos ? » « Oui, j’ai une hernie discale ».
Or une hernie discale cause surtout des symptômes lorsqu’elle comprime un nerf responsable des sensations dans les jambes. Donc en l’absence de douleur dans une jambe selon un trajet bien précis, il est fort probable qu’une hernie vue en imagerie ne soit pas la source du problème.
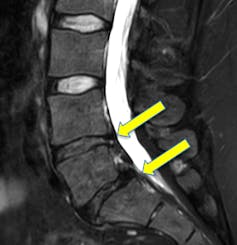
Sur cette colonne vertébrale lombaire, deux disques sont déshydratés et « aplatis » (flèches jaunes, couleur sombre). Ceci peut être lié à des douleurs du dos… ou non. DR/J.-F. Budzik, Fourni par l’auteur
Vous saisissez donc toute la problématique autour de cet examen : pour savoir si une hernie ou un pincement discal est bien la source d’un problème constaté, il faut prendre en compte tous les éléments cliniques (histoire de la douleur, manifestations, données de l’examen…). Car, comme on l’a pointé, il est impossible en voyant une image seule de savoir si l’anomalie qui apparaît engendre des douleurs ou non.
L’imagerie « pour rien »… et alors ?
Supposons qu’une imagerie soit faite tôt, malgré les recommandations : quel est le problème si cela peut rassurer ? Premier problème, sociétal, le coût : une IRM coûte environ 300 euros à la communauté. Second problème, médical : il est fort probable que l’on vous trouve une ou plusieurs anomalies, que vous découvrirez dans votre compte-rendu d’examen, et qui vont vous faire croire à tort que votre dos est abîmé.
Les conséquences psychologiques sont bien connues. Penser que les symptômes sont liés à un dégât irréversible (par exemple une lésion d’usure comme l’arthrose) constitue un obstacle à la guérison : on va arrêter certaines activités sportives, éviter certains mouvements, se comporter comme si on était fragile… alors qu’il faut souvent faire l’inverse !
Ces « fausses croyances » (des patients et des médecins) ne sont donc pas sans conséquences. Elles sont même un facteur de risque bien identifié de passage d’une lombalgie aiguë, donc ponctuelle, à une lombalgie chronique.
L’IRM, examen de choix pour explorer une lombalgie
L’expression consacrée est que l’on va « faire des radios ». C’est un abus de langage : dans la lombalgie commune, l’IRM est l’examen de choix – le scanner et les « radios » (qui utilisent les rayons X) sont des examens par défaut.
Pourquoi ? Parce que le scanner est un examen très irradiant, qui voit très bien certaines anomalies peu utiles (détails de l’arthrose) mais pas certaines autres pourtant clefs comme l’inflammation osseuse. Si les radiographies standard permettent de faire une analyse en position debout, elles fournissent des informations bien souvent inutiles ou qui vont égarer la prise en charge. Par exemple, une inégalité de longueur des membres inférieurs de quelques millimètres… qui est souvent sans conséquence.
À l’inverse, l’IRM ne délivre aucun rayon X et fournit des informations de la plus haute qualité sur l’ensemble des structures de la colonne.
Que se passe-t-il si une, ou des anomalies sont mises en lumière par l’IRM ? Comme nous l’avons indiqué, le travail des médecins sera d’estimer la probabilité de leur responsabilité dans les douleurs. Cela peut parfois être simple, d’autres fois non. Certaines peuvent justifier un traitement ciblé, souvent par radiologie interventionnelle, parfois ensuite par chirurgie.
Rien à l’écran, et pourtant la douleur est là…
Cette situation est fréquente ! Cela pose souvent problème au patient qui a mal… et qui attend de savoir pourquoi. Comme dit précédemment, aucun examen d’imagerie ne permet de voir la douleur. Un examen IRM normal signifie que vous n’avez ni maladie grave du rachis, ni lésion particulière rattachable à vos symptômes. Le terme de lombalgie « commune » est alors confirmé, ce qui signifie que le traitement peut passer par des solutions « communes ».
La douleur est-elle alors dans la tête ? Oui ! Elle est d’ailleurs définie comme une « expérience sensorielle et émotionnelle désagréable » par les instances scientifiques internationales. Ce qui ne veut absolument pas dire que l’on invente et/ou que l’on est « fou » !
Ceci avait déjà été exprimé par le philosophe grec Aristote, qui stipulait que la douleur est une émotion. Plusieurs siècles après, Descartes a identifié la douleur comme un signal physiologique, qui doit donc avoir une cause, que l’on doit donc identifier. C’est ce raisonnement qui reste la base de la réflexion médicale.
Or s’il est bien adapté à certaines situations (fracture de membre, infarctus…), il reste limité dans le domaine de la douleur : en cas de lombalgie, il n’y a pas forcément d’anomalie à trouver en imagerie pour expliquer la douleur, ni pour la traiter.
Dans une lombalgie, il existe certes au départ une atteinte d’un élément de la colonne (os, muscle, nerf…). Mais elle ne fait pas tout : ce signal douloureux est ensuite intégré par le cerveau en fonction de beaucoup de choses – le contexte de survenue de la douleur, les expériences passées, l’état émotionnel, la qualité de sommeil, le caractère (anxiété, tendance au catastrophisme), etc. Autant de choses que l’on ne voit pas sur des IRMs, et qui peuvent entretenir une sensation douloureuse.
Ce qu’il faut garder en tête…
Si l’IRM est l’examen à privilégier en cas de besoin, il est en même temps un piège ! Car il va rendre visibles des situations jusque-là passées inaperçues et qui seront présentées comme des anomalies (disque pincé, hernie discale)…
Or, toutes réelles qu’elles soient, elles sont peut-être sans lien avec les symptômes. Le risque est qu’elles soient dès lors considérées comme des « blessures » et qu’on se retrouve à ressentir de la douleur en lien avec ces « nouvelles lésions » tout juste découvertes.
Ces fausses croyances peuvent résulter en des comportements inappropriés (arrêt d’une activité sportive ou de toute activité physique) aujourd’hui clairement identifiés comme délétères.
C’est pour cela que la Haute Autorité de santé recommande explicitement « […] d’expliquer au patient l’absence de corrélation systématique entre les symptômes et les signes radiologiques […] d’expliquer et de dédramatiser les termes médicaux et techniques des comptes rendus d’imagerie ».
Et que les campagnes de santé publiques rappellent que « le bon traitement c’est le mouvement » !![]()
Jean-François Budzik, Radiologue spécialisé en imagerie musculosquelettique diagnostique et interventionnelle ; Professeur à l’Université Catholique de Lille, Institut catholique de Lille (ICL)
Cet article est republié à partir de The Conversation sous licence Creative Commons. Lire l’article original.


